がん薬物療法によって起こる「吐き気」。
吐き気が起こるとQOL(生活の質)が大きく低下してしまい、治療を続けられなくなってしまう場合もあります。
その対策として、
「食事を冷ましてから食べる」
「1日6食に分けて少しずつ食べる」
「お腹を締め付けない服を着る」
といった生活の工夫がありますが、もっと効果的な方法があります。
それは、「吐き気止めのお薬を、適正に使用すること」です。
では、「適正使用」とは何を指すのでしょうか?
また、「今の吐き気止めは自分に合っているか?」
「自分自身でどんな工夫ができるのか?」
このような疑問を解消するべく、今回の記事にまとめました。
がん薬物療法による吐き気で困っている人は、必ず読んでいただきたい記事です。
そして、吐き気止めは十分に対策されているか、ご自身で確認してみてください。
それでは一緒に見ていきましょう!

制吐薬(吐き気止め)の適正使用とは?
「適正使用」とはエビデンスに基づいた治療、つまり「標準治療」としての吐き気止めの使用を言います。
そこで参考になるのが「ガイドライン」1)です。
そこには以下のように記載されています。
”がん薬物療法を行う医療者のstate-of-the-artは、最適な治療方針のもとに適切な薬物療法を選択し、安全に、苦痛と後遺症を最小限にしながら、治療強度を維持して最大限の効果を導くことである。’’
つまり、吐き気止めを適切に使用して、しっかり吐き気を抑えることは、抗がん剤の治療効果を最大限に高めることにも繋がるのです。
もう少し具体的な内容について、『がん患者さんの悪心・嘔吐の治療の基本』に記載されています。
・制吐療法の目標は、その発現を予防する事
・制吐療法は過不足なく適切に行うこと、過剰な治療は避ける
・制吐薬の選択は、予定する抗がん剤の催吐性リスク、過去の制吐療法の効果、患者背景因子を考慮して決める
・患者さんの自己管理に対する理解が必要(吐き気の記録、頓服薬の使用など)
「制吐療法」とは、吐き気を抑える治療のことを言います。
吐き気の治療は、一律に「この薬を使えばいい」というわけではなく、
「使用する抗がん剤」や、「患者さんごとの個人差」に着目して選択するのが重要になります。
 にしかわ
にしかわそのため「同じ抗がん剤を使っていても、人によって使用する制吐薬が違う」と、いうことがあります。
吐き気のメカニズム(嘔吐中枢の刺激)と制吐薬
「吐き気(悪心)」は、起こるタイミングによって3種類に分類されます。
①早発性:24時間以内(主にセロトニンが関与)
②遅発性:24時間以降(主にサブスタンスP、セロトニンが関与)
③予期性:抗がん剤投与前から起こる精神的な要因
①~③、それぞれが吐き気を起こしている脳内の伝達物質が異なっているのも特徴です。
もう少し吐き気のメカニズムを詳しく見てみましょう。2)
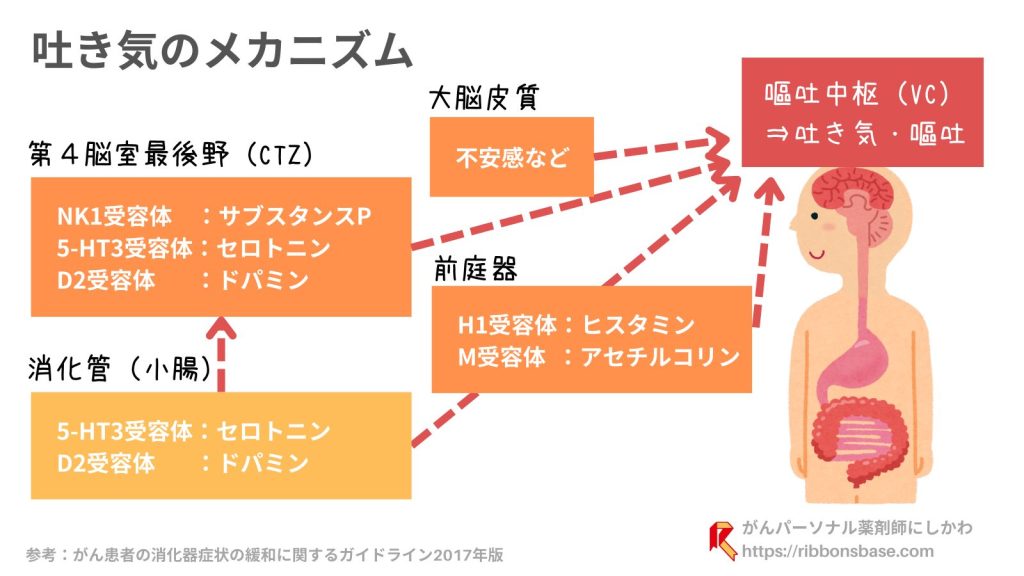

聞き馴染みのないカタカナばかりで難しく感じるかもしれませんが、細かい名称を覚える必要はありません。
ぜひ覚えていただきたいことは、「吐き気には様々な神経伝達物が関わっていて、その働きを抑えるのが制吐薬である」ということです。
では、それぞれの神経伝達物質の作用を抑えるために、どのような制吐薬が使われるのでしょうか?
| 分類 | 薬剤名 |
| 5-HT3受容体拮抗薬 (セロトニンの作用を抑制) | グラニセトロン パロノセトロン |
| NK1受容体拮抗薬 (サブスタンスPの作用を抑制) | アプレピタント ホスアプレピタント ホスネツピタント |
| ドパミン受容体拮抗薬 (ドパミンの作用を抑える) | メトクロプラミド ドンペリドン |
| ベンゾジアゼピン系抗不安薬 (不安感を軽減) | アルプラゾラム ロラゼパム |
| 多受容体作用拮抗薬 (多くの物質の作用を抑制) | オランザピン |
お薬の名前は一般名(成分名)で記載しています。
これらはすべて吐き気止め薬ですが、がん薬物療法中の多くの方が使用していると思います。
5-HT3受容体拮抗薬やNK1受容体拮抗薬は、点滴薬として抗がん剤投与前に使用されることも多い薬です。
ちなみにデキサメタゾンをはじめとするステロイド薬が効く理由は、「不明」とされています。1)



ここまで「制吐薬とは何か?」について見てきました。
では実際にどのように使い分けられているのでしょうか?
制吐薬の使い分け
先ほどのガイドラインの引用に、
「制吐薬の選択は、予定する抗がん剤の催吐性リスク、過去の制吐療法の効果、患者背景因子を考慮して決める」
と、記載がありました。
「催吐性リスク」とは、その抗がん剤がどれぐらいの頻度で吐き気を起こすか、を表したものになります。
そして4段階の、高度(頻度>90%)、中等度(頻度 30~90%)、軽度(頻度 10~30%)、最小度(頻度 <10%)に分類して考えられています。
高度催吐性リスク
ー AC療法、EC療法、シスプラチン、ダカルバジンなど
中等度催吐性リスク
ー イリノテカン、オキサリプラチン、イマチニブ、トラスツズマブ デルクステカンなど
軽度催吐性リスク
ー パクリタキセル、ゲムシタビン、エトポシド、カペシタビン、S-1など
最小度催吐性リスク
ー ビノレルビン、ビンクリスチン、ゲフィチニブなど
1)より引用・改変



皆さんの使用している抗がん剤は、どのリスクに該当していましたか?
これらのリスクに応じて制吐療法が決定されます。
トラスツズマブ デルクステカン(エンハーツ®)は、海外では高度催吐性リスクに分類されているガイドライン(NCCN)もあり、今後国内でのエビデンス蓄積に応じて、分類が変更される可能性があります。
さて、次は使用する抗がん剤の「催吐性リスク」がわかれば、次は制吐薬の選択です。
それぞれリスクに応じて、次のようなメニューで制吐療法が行われます。
| 高度催吐性リスク |
| 【1日目】 NK1受容体拮抗薬(アプレピタント125mgなど) 5-HT3受容体拮抗薬(グラニセトロンなど) デキサメタゾン(注射)9.9mg オランザピン5mg |
| 【2日目】 NK1受容体拮抗薬(アプレピタント80mgなど) デキサメタゾン(内服)8mg オランザピン5mg |
| 【3日目】 NK1受容体拮抗薬(アプレピタント80mgなど) デキサメタゾン(内服)8mg オランザピン5mg |
| 【4日目】 オランザピン5mg |
ただし、糖尿病などがあってオランザピンを使用できない場合は、5-HT3受容体拮抗薬にパロノセトロンを使用することが推奨されています。
また、AC療法でパロノセトロンを使用する場合、2日目以降のデキサメタゾンを省略できます。
| 中等度催吐性リスク |
| 【1日目】 5-HT3受容体拮抗薬(グラニセトロンなど) デキサメタゾン(注射)9.9mg |
| 【2日目】 デキサメタゾン(内服)8mg |
| 【3日目】 デキサメタゾン(内服)8mg |
上記のお薬で悪心が十分抑えられない場合、NK1受容体拮抗薬も追加します。
| 軽度催吐性リスク |
| 【1日目】 デキサメタゾン(注射)6.6mg もしくは5-HT3受容体拮抗薬(グラニセトロンなど) |
| 最小度催吐性リスク |
| 通常、予防的な制吐療法は推奨されない |
ここでお伝えしておきたいのが、「この抗がん剤には、この制吐療法と必ずしも決まっているわけではない」、という点です。
「過去の制吐療法の効果、患者背景因子を考慮」とガイドライン1)に記載があります。
つまり、制吐療法の効果が不十分で吐き気が起こった場合、制吐療法を強化した方が良いということになります。
そして、個人差によってもその起こりやすさは異なってきます。
「吐き気を起こしやすい人の特徴」3)に多く該当する方は、医療者に相談して制吐療法の強化を検討してもらいましょう。
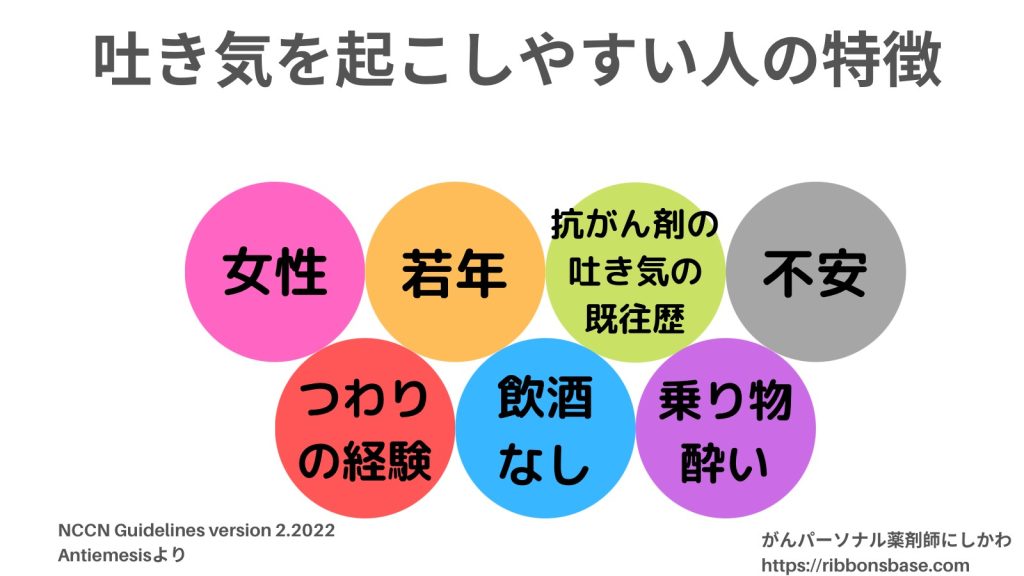




「みんな我慢してるから自分も我慢しなきゃ」と考える人は多い気がします。でも、他人と比べる必要はないので、つらいと感じたら遠慮せず医療者に相談しましょう。
その他、制吐療法のオプションとして、以下のような方法があることを知っておいてください。
・突然起こる吐き気(突出性悪心・嘔吐)に対してメトクロプラミドを頓服で使用。
・予期性悪心嘔吐に関しては、抗不安薬(ロラゼパム、アルプラゾラム)を追加する。
・高血糖がある場合、ステロイド薬(デキサメタゾン)の代わりにグラニセトロンなどの制吐薬を代替可能。
制吐療法の最大の目的とは?
制吐療法の最大の目的は、吐き気の「予防」です。
吐き気が出てから対処するのではなく、未然に防ぐことが非常に重要です。
これができていないと、吐き気に苦しめられてしまうこと多くなってしまいます。
「抗がん剤をすると、ひどい吐き気が出る」と記憶にインプットされると、
次に病院に行く前日から吐き気が出てしまう事もあります。(「予期性の悪心」といいます)
僕が念を押してお伝えしたい理由は、これができていない人がとても多い印象があるからです。
「抗がん剤は吐き気がつきもの、我慢するもの」
このように勘違いしていませんか?
吐き気が出てから頓服薬で対処するのは、予防策をすべて行った次の手段。
もう一度お伝えしますが、吐き気の対策で一番大切なのはその予防です。
吐き気の症状があれば、我慢や遠慮はしないで、必ず医療者に相談してください。
ここで「どのように伝えたらいいのかわからない」と思う方もいるかもしれません。
おすすめの伝え方は、吐き気の記録をつけてそれを医療者へ渡すことです。
・いつ吐き気があったか?
・その強さは3段階でいくつぐらいか?
・嘔吐はあったか?
・頓服薬をいつ使ったか、改善したか?
その他、気になることは全てメモしておくことをおすすめします。
メモ用紙、手帳、治療日記などに記録し、それを渡して医療者へ伝えましょう。
また下記アプリを使えば、入力した内容をグラフにして印刷したり、医療者を共有することも可能なためおすすめです。


まとめ
今回、ガイドラインの内容を軸に、制吐薬の適正使用についてお伝えしてきました。
制吐療法の考え方、対策できる選択肢などを知ることで、吐き気で苦しむ人が一人でも減ることを願っています。
それでは最後にまとめです。
制吐薬(吐き気止め)の適正使用
- 吐き気止めを適切に使用することは、抗がん剤の治療効果を高めることにも繋がる
- 制吐療法は「使用する抗がん剤」や「患者さんごとの個人差」に着目して選択する
- タイミングによって、早発性、遅発性、予期性の3つに分類される
- 吐き気を起こす原因は、様々な神経伝達物質が関わっていて、その働きを抑えるのが制吐薬の役割
- 催吐性リスクは抗がん剤によって4段階に分類、それぞれ制吐療法が異なる
- 制吐療法が十分な効果を得られないとき、それを強化する必要がある
- 吐き気の出やすい特徴を多く持つ人は、事前に医師へ相談しておく
- 制吐療法の最大の目的は吐き気の「予防」、起きてからの対処ではない
- 吐き気の症状は治療日記などに記録して、それを医療者へ見せる



この記事が参考になったと感じた方は、ぜひ\Share/ボタンで記事を共有してください。
参考文献:
1)一般社団法人 日本癌治療学会 編集「制吐薬適正使用ガイドライン 2023年10月改訂【第3版】」
2)特定非営利活動法人 日本緩和医療学会 編集「がん患者の消化器症状の緩和に関するガイドライン2017年版」
gastro2017.pdf (jspm.ne.jp)
3)NCCN Guidelines Version 2.2022 Antiemesis AE-1
antiemesis.pdf (nccn.org)



この記事を書いた人
薬剤師として総合病院に10年間勤務し、がん専門薬剤師、緩和薬物療法認定薬剤師、NRサプリメントアドバイザーを取得 / 緩和ケアチーム立ち上げ / 2020年よりがん患者さん向けに情報発信を開始 /現在薬局で勤務しながら(株)Ribbons Baseを運営 / MBA(経営学修士) / 書籍 超リテラシー大全(サンクチュアリ出版)監修協力
にしかわ@がん患者さんのためのパーソナル薬剤師(@Pharma_nishi) / Twitter












コメント